
دسته: فیلم آموزشی


مفاهیم اتاق های تمیز (Clean rooms)
مقدمه
اتاق تمیز مکانی است که مقدار بسیار کمی از آلودگیها مانند گرد و خاک، ذرات معلق، «ذرات آئروسل» (Aerosol Particles) و بخارات شیمیایی در آن حضور دارد. طراحی و تست این اتاقهای تمیز کاربرد بسیار زیادی در علم مکانیک و مباحث مرتبط با تهویه مطبوع دارد. طراحی این اتاقهای تمیز و بررسی آنها را میتوان ابتدا به کمک محاسبات عددی در علم دینامیک سیالات محاسباتی انجام داد و در نهایت، بعد از نصب تجهیزات، آزمایشهای تجربی مختلفی را برای اعتبار سنجی اتاق تمیز به کار گرفت. توجه کنید که این اعتبار سنجی با استفاده از استانداردهای گوناگونی صورت میگیرد که در این مطلب به بررسی آنها نیز پرداخته شده است.
به صورت دقیقتر میتوان بیان کرد که اتاق تمیز یک میزان کنترل شده از آلودگی را همراه خود دارد که این میزان و سطح آلودگی با استفاده از تعداد ذرات معلق در واحد متر مکعب یا فوت مکعب و بر اساس اندازه هرکدام از ذرات تعیین میشود. همانطور که اشاره شد بررسی دقیق تعداد مجاز ذرات با سایزهای مختلف در واحد متر مکعب (یا فوت مکعب)، با استفاده از استانداردهای مختلف در ادامه این مطلب مورد بررسی قرار میگیرد.
به عنوان یک نمونه از سطح بندی اتاقهای تمیز، هوای موجود در یک شهر (شهر تمیز و بدون آلودگی) را در نظر بگیرید. حدود 35 میلیون ذره در هر متر مکعب این هوا موجود است که اندازه تقریبی هرکدام از این ذرات در حدود 0.5 میکرو متر و یا بزرگتر است و طبق استاندارد، این هوا در استاندارد ISO 9 قرار میگیرد که پایینترین سطح استانداردهای اتاق تمیز است.
در این مطلب ابتدا مفهوم و تعریف اتاق تمیز به صورت دقیق مورد بررسی قرار میگیرد. در ادامه کاربردهای مختلف اتاقهای تمیز و شیوه کنترل ذرات معلق در اتاق تمیز شرح داده میشود. سپس محدودیتهای کارکنان و نکات ایمنی در اتاق تمیز مورد بررسی قرار میگیرد و در ادامه مطلب، اصول حاکم بر اتاقهای تمیز شرح داده میشوند. همچنین در انتها نیز دستهبندی مختلف اتاق تمیز بر اساس استانداردهای گوناگون و با بیان جزئیات مورد بررسی قرار میگیرد.
اتاق تمیز چیست؟
اتاق تمیز به صورت عملی در صنایعی کاربرد دارد که حضور ذرات کوچک میتواند فرایند تولید را تحت تاثیر خود قرار دهد. این اتاقهای تمیز اندازههای مختلفی دارند و طراحی برخی از آنها بسیار پیچیده است. اتاق تمیز کاربرد زیادی در تولید نیمههادیها و قطعات الکترونیکی، تولید داروهای مختلف، صنعت بایو، ابزارهای مختلف پزشکی و اتاقهای عمل دارد. توجه کنید که شیوه کنترل و طراحی اتاقهای تمیز با توجه به کاربرد آن، متفاوت است. همچنین برای اعتبار سنجی اتاقهای تمیز مورد استفاده در صنایع مختلف از استانداردهای مختلفی نیز استفاده میشود.
نکته مهمی که باید به آن اشاره کرد این است که اعتبار سنجی اتاق تمیز، شامل تمام فعالیتها، آزمایشها و اندازهگیریهایی است به وسیله آن میتوان تایید کرد که اتاق تمیز قابلیت استفاده در صنعت مربوطه را دارد. در واقع با مقایسه اندازهگیری صورت گرفته در یک اتاق تمیز با استانداردهای مختلف، اعتبار سنجی اتاقهای تمیز انجام میشود. شکل زیر نمونهای اتاق تمیز و فیلتر مورد استفاده در آن را به تصویر کشیده است. این اتاق تمیز در اتاق عمل بیمارستان کاربرد دارد.
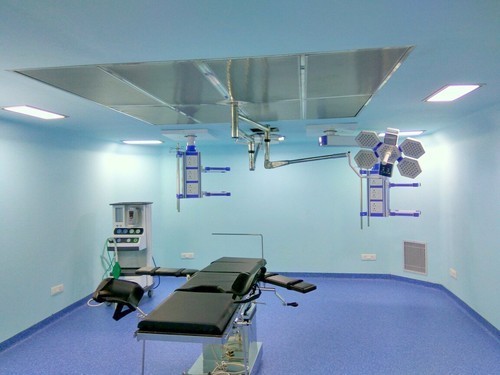
در واقع کنترل حضور ذرات خارجی با اندازههای معلوم تاثیر بسیار زیادی در سلامت و کیفیت دارو و همچنین انجام صحیح و بهداشتی یک عمل جراحی در بیمارستان دارد که این موضوع وظیفه مهندسان مکانیک برای طراحی دقیق و تست اتاقهای تمیز است. از جمله کاربردهای دیگری که اتاقهای تمیز دارند میتوان به تولید قطعات خاص و دقیق مورد استفاده در کاربردهای نظامی و علوم هوافضا و اپتیک اشاره کرد. علاوه بر موارد ذکر شده و همانطور که در ابتدای این مبحث اشاره شد، اتاق تمیز کاربرد زیادی در تولید نیمههادیها و قطعات الکترونیکی، تولید داروهای مختلف، صنعت بایو و ابزارهای مختلف پزشکی دارد.
همانطور که اشاره شد، کنترل آلودگی و ذرات معلق مستلزم رعایت قوانین و مقررات خاصی توسط اتاقهای تمیز و طراحان آنها است. بدین منظور استانداردهای مختلفی برای کاهش ذرات معلق و آلودگیها در کنار سایر پارامترها مانند دما، رطوبت و فشار به وجود آمده است. در واقع همانطور که میدانید هدف اصلی در طراحیهای رایج تهویه مطبوع ساختمانها، کنترل دما و رطوبت است و در اتاقهای تمیز، بحث ذرات و کنترل اندازه و تعداد این ذرات نیز به طراحی سیستم تهویه مطبوع اضافه میشود و یکی از راهها برای کنترل این ذرات استفاده از فیلترهای مختلف است. شکل زیر نمونهای از این فیلترها را به تصویر کشیده است.

بنابراین همانطور که اشاره شد راه حل رایج برای کنترل پارامترهای مختلف در اتاق تمیز استفاده از فیلتر است. شکل بالا فیلتر رایج «هپا» (HEPA) را نشان میدهد که این فیلتر یکی از پرطرفدارترین و موثرترین روشهای تصفیه هوا است. در واقع عبارت هپا فرم خلاصه شده عبارت «حذف ذرات معلق هوا با کارایی بالا» (High Efficiency Particulate Air) شناخته میشود.
از فیلتر هپا برای به دام انداختن ذرات با اندازه 0.3 میکرو متر و بزرگتر، استفاده میشود. در واقع در این روش، تمام هوایی که قرار است به داخل اتاق تمیز وارد شود باید از فیلتر هپا عبور کند. در برخی از موارد نیز نیاز به رعایت استاندارد بالا برای اتاقهای تمیز است و کیفیت هوا و کارایی بالا برای تولید محصولات مختلف امری ضروری است. در این موارد از فیلتر «اولپا» (ULPA) استفاده می شود که این فیلتر نفوذ پذیری بسیار پایین و دقت بسیار بالایی دارد. اوپلا مخفف عبارت «حذف ذرات معلق بسیار ریز» (Ultra Low Particulate Air) است.
علاوه بر موارد ذکر شده که به کنترل آلودگیها توسط فیلتر کردن مربوط بود، کنترل ورود و پخش آلودگی توسط انسان نیز اهیت بسیار زیادی در اتاقهای تمیز دارد. بنابراین باید توجه کرد که کار کردن در اتاق تمیز مستلزم رعایت شرایط خاصی است و باید بارها تمرینهای مختلفی انجام شود تا آمادگی لازم برای انجام فعالیت در این شرایط ایجاد شود و کارکنان بتوانند به خوبی نکات ضروری را رعایت کنند. هنگام ورود به اتاق تمیز باید لباسهای خاصی پوشیده شود که بتواند از انتشار آلودگی و ذرات مختلف از سطح بدن جلوگیری کند. همچنین ورود به اتاق تمیز از اتاقهای کوچکی به نام هوابند یا «قفل هوا» (Airlock) صورت میگیرد.
هوابند یک دستگاه تنظیم فشار است و زمانی مورد استفاده قرار میگیرد که یک شخص یا هر وسیله دیگری از یک مکان به مکان دیگر که از لحاظ فشار هوا متفاوت هستند، عبور کند. شکل زیر نمونهای از هوابندهای مورد استفاده در اتاقهای تمیز و پوشش خاص کارکنان هنگام ورود به یک اتاق تمیز را به تصویر کشیده است.

علاوه بر موارد ذکر شده، قبل از ورود به اتاق تمیز معمولا «دوش هوا» (Air Shower) گرفته میشود. مراحل این کار در شکل زیر به خوبی به تصویر کشیده شده است. همچنین نمونهای از دوش هوا واقعی موجود در اتاقهای تمیز نشان داده شده است. طراحی این دوشهای هوا نیز امری بسیار مهم و حیاتی در طراحی اتاقهای تمیز و علم تهویه مطبوع است که برای طراحی آن استفاده بسیار زیادی از روابط حاکم در علم دینامیک سیالات محاسباتی میشود.

پوشش خاص ورود به اتاق تمیز به نسبت کاربردی که اتاق تمیز دارد و اندازه و تعداد ذرات مجاز موجود در آن، متغیر است. برای مثال در برخی کاربردها از دستگاه مخصوص تنفس، لباسهایی با دو لایه و همچنین پوشش خاص برای مو استفاده میشود.
در واقع همانطور که اشاره شد، پوشش مخصوص اتاق تمیز برای جلوگیری از انتشار ذرات از سطح بدن طراحی شدهاند. زیرا ورود افراد میتواند عامل تولید و انتقال آلودگی و ذرات معلق به اتاق تمیز باشد. نکته دیگری که باید به آن اشاره کرد این است که لباس مخصوص اتاق تمیز باید طوری طراحی شده باشد که خودش ذرات معلق و آلودگی را به محیط اطراف منتشر نکند.
ذکر این نکته حائز اهمیت است که آلودگیهایی که از لباس و بدن افراد به اتاق تمیز منتقل میشوند، میتوانند تجهیزات نیمههادی و یا داروی تولید شده را نابود کند و در نتیجه خسارت جبران ناپذیری به سرمایه شرکت بزند. همچنین این آلودگیها میتوانند باعث ایجاد عفونت در بیمار و عدم درمان صحیح او در اتاق عمل شود.
اصول حاکم بر جریان هوا در اتاق تمیز
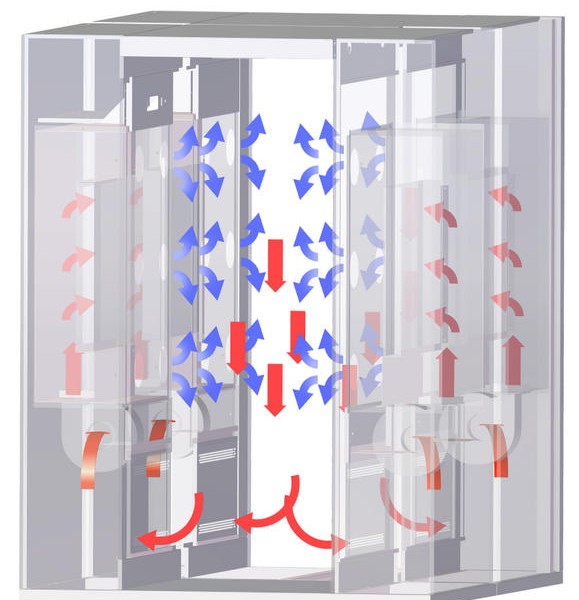
همانطور که در قسمتهای قبل به صورت دقیق بیان شد، ذرات معلق و آلودگیهای موجود در اتاقهای تمیز با استفاده از فیلترهای HEPA و ULPA تا حدود بسیار زیادی از بین میروند. همچنین خواص جریان هوا موجود در این فیلترها اهمیت بسیار زیادی در طراحی سیستم تهویه مطبوع دارد. فیلترهای معرفی شده شامل هر دو جریان آرام یا «لایهای» (Laminar) و «آشفته» (Turbulent) میشوند.
جریان هوای لایهای یا آرام، به جریانی گفته میشود که به صورت مستقیم در حال حرکت است و اغتشاشاتی در آن دیده نمیشود. زمانی که در یک اتاق تمیز از هودهای جریان آرام استفاده میشود، جریان «یک طرفه» (Unidirectional) و آرام حضور دارد.
معمولا جریان هوای آرام از فیلترهای هپا برای فیلتر و تمیز کردن تمام هوای ورودی به اتاق تمیز استفاده میکنند. فیلترهای جریان آرام معمولا از فولاد ضد زنگ استفاده میکنند. جنس این فیلترها باید به گونهای باشد که تصفیه هوای ورودی و کم بودن تعداد ذرات ورودی به اتاق را تضمین کنند. نکته دیگری که باید به آن اشاره کرد این است که این فیلترها برای تولید جریان آرام عموما، فضایی را در حدود 80 درصد و یا حتی 100 درصد سقف اتاق تمیز را میپوشاند.
توجه کنید که اتاق تمیز با جریان آرام را «اتاق تمیز با جریان یک طرفه» (Unidirectional Airflow Cleanrooms) نیز مینامند. شکل زیر نمونهای از این اتاقهای تمیز و فیلتر مورد استفاده در آنها را به تصویر کشیده است.
اتاقهای تمیز با جریان یک طرفه و آرام از حجم هوای بیشتری نسبت به اتاق تمیز با جریان غیر یک طرفه استفاده میکند. فیلتر با بازده بالا مطابق شکل در طول سقف نسب شده و هوا را با جریان یک طرفه و سرعتی در حدود 0.3 تا 0.5 متر بر ثانیه به داخل اتاق وارد میکند و در نهایت این هوا از کف اتاق خارج میشود و ذرات خارجی و آلودگی را از اتاق خارج میکند.
در واقع همانطور که در مطلب پایستگی و بقای جرم در سیالات نشان داده شد، با افزایش مساحت سطح، سرعت جریان سیال نیز کاهش مییابد. این موضوع با استفاده از رابطه زیر به خوبی نشان داده شده است.
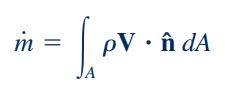
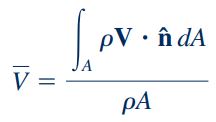
توجه شود که برای اتاقهای تمیز با جریان یک طرفه که عرضی در حدود 4 تا ۶ متر دارند، طراحی اتاق تمیز ممکن است اندکی متفاوت باشد و خروجی هوا میتواند در طرفین دیوار نیز نصب شود. اتاق تمیز با جریان یک طرفه و آرام یا لایهای نسبت به اتاق تمیز با جریان غیر یک طرفه، گرانتر است ولی این اتاقها (اتاق تمیز با جریان یک طرفه) میتوانند در دستهبندیهای خیلی عالی مانند ISO 5 یا پایینتر قرار بگیرند و استاندارد را به شیوه عالی ارضا میکنند. دسته بندی اتاقهای تمیز در بخش بعدی به صورت مفصل مورد مطالعه قرار میگیرد.
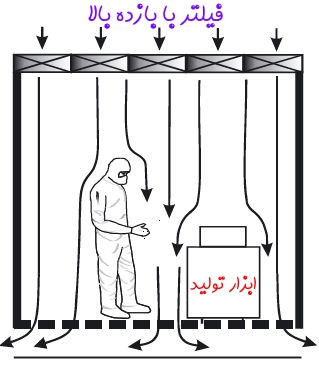
نوع دیگری از اتاقهای تمیز نیز موجود هستند که جریان در آنها به صورت غیر یکطرفه است. این اتاقهای تمیز، از سیستم جریان هوای آشفته یا توربولانس، برای تمیز کردن آلودگی و هوای یک اتاق تمیز استفاده میکنند. توجه کنید که در برخی از حالات، فیلترهای جریان آرام بخشی از یک سیستم جریان هوای آشفته هستند ولی این فیلترها تنها عضو سیستم نیستند. شکل زیر نمونهای از اتاق تمیز با سیستم جریان هوای یک طرفه را به تصویر کشیده است.
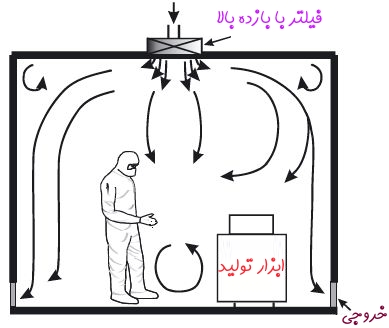
یک سیستم جریان آشفته میتواند باعث حرکت ذرات موجود در اتاق تمیز شود و این موضوع باعث میشود که جدا کردن این ذرات از هوا کار سختی شود. توجه کنید که این سیستم جریان غیر یک طرفه از همین جریان آشفته و حرکت نامنظم ذرات برای جدا کردن ذرات موجود در فیلتر استفاده میکند.
بنابراین به صورت کلی میتوان بیان کرد که مطابق شکل، هوای تازه از فیلتر به اتاق وارد و این هوا با هوای اتاق ترکیب میشود و در نهایت این سیستم آلودگیهای تولید شده توسط ماشین آلات و افراد را از طریق خروجی هوا که در اطراف دیوار قرار داده شده، خارج میکند. توجه کنید که با توجه به کاربردی که اتاق تمیز دارد و سایز آن، سیستم اتاق تمیز جریان غیر یکطرفه یا آشفته، قابلیت دسترسی به دستهبندیهایی در حدود ISO 6 را دارد.
نکته مهم دیگری که در مورد سیستم اتاق تمیز جریان غیر یکطرفه یا آشفته میتوان بیان کرد این است که اگر دستهبندی مطلوبی بالاتر از ISO 6 مد نظر ما باشد (مثلا دستهبندی ISO 8)، خروجی هوا میتواند در سقف قرار بگیرد.
بنابراین همانطور که بیان شد، طراحی مناسب یک اتاق تمیز باید به گونهای باشد که تمام سیستم توزیع هوا را در بر بگیرد. این سیستمها شامل قوانین و مقررات برای حضور میزان کافی جریان بازگشتی در جریان هوا نیز میشود و اجرای این قانون برای حضور جریان بازگشتی در اتاقهای تمیز عمودی و افقی با یکدیگر متفاوت است.
دستهبندی اتاقهای تمیز
اتاقهای تمیز را میتوان با توجه به میزان تمیز بودن اتاق دسته بندی کرد. بر اساس قراردادی که «موسسه استاندارد 209 آمریکا» (Federal Standard 209 (A to D) of the USA) تصویب کرده است، تعداد ذراتی که سایز آنها برابر با 0.5 میکرومتر و یا بزرگتر از آن است در واحد فوت مکعب هوا، اندازهگیری میشود و مقدار عدد محاسبه شده برای دستهبندی اتاق تمیز مورد استفاده قرار میگیرد.
معیار و قرارداد معرفی شده در بالا، در استاندارد جدید 209E نیز پذیرفته شده و کاربرد دارد. توجه شود که استاندارد 209E، معمولا در داخل کشور آمریکا مورد استفاده قرار میگیرد.
یکی دیگر از انواع استانداردها، تحت عنوان استاندارد TC 209 نام گذاری شده است. این استاندارد توسط «سازمان جهانی استاندارد» (International Standards Organization) به وجود آمده است. تمام این استاندارهای معرفی شده، اتاق تمیز را بر اساس تعداد ذرات موجود در اتاق، دستهبندی میکنند. بنابراین استاندارهای FS 209E و ISO 14644-1 برای محاسبه تعداد و چگالی ذرات، نیاز به شیوه خاص اندازهگیری و شمارش ذرات دارند و با استفاده از این اعداد به دست آمده، اتاق تمیز و آزمایشگاه را در دستهبندیهای مختلف قرار میدهند.
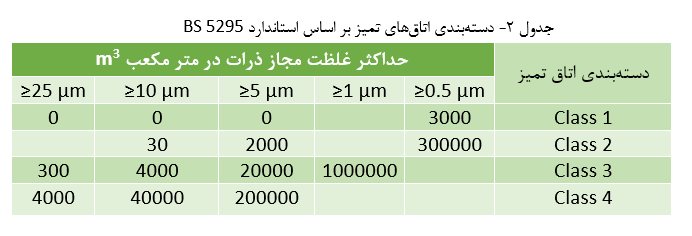
در انگلستان از استاندارد انگلیسی 2595 برای دستهبندی اتاقهای تمیز بهره گرفته میشود. این استاندارد در نهایت با استاندارد BS EN ISO 14644-1 جایگزین شده است.
بنابراین همانطور که به صورت دقیق اشاره شد، اتاقهای تمیز با توجه به تعداد و اندازه ذرات موجود در حجم مشخصی از هوا دستهبندی میشوند. در صورتی که اعداد بزرگی مانند Class 100 یا Class 1000 در استاندارد مشاهده شود، مرجع آن استاندارد FED_STD_209E است که این اعداد (در اینجا عدد 100 یا 1000) تعداد ذرات با اندازه 0.5 میکرومتر یا بزرگتر را در فوت مکعب هوا نشان میدهد. بنابراین با استفاده از توضیحات بالا میتوان به راحتی دستهبندی class 2000 را توصیف کرد.
مشابه روند بالا میتوان سایر استانداردها را مورد بررسی قرار داد. بنابراین در صورتی که در استاندارد اعداد کوچک مشاهده شود، دستهبندی مربوط به استاندارد ISO 14644-1 است. این استاندارد لگاریتم (لگاریتم پایه 10) تعداد ذرات با اندازه 0.1 میکرومتر یا بزرگتر در واحد متر مکعب را نمایش میدهد. بنابراین در صورتی که هنگام اعتبار سنجی اتاق تمیز در استاندارد ISO، حد نصاب class 5 کسب شود، این اتاق تمیز تعداد 105 یا 100000 ذره با ابعاد 0.1 میکرومتر در هر متر مکعب هوای خود دارد.
هر دو استاندارد معرفی شده یعنی استاندارد FS 209E و استاندارد ISO 14644-1 از رابطه لگاریتمی-لگاریتمی بین اندازه ذرات و تمرکز ذرات استفاده میکنند. بنابراین با توجه به رابطه لگاریتمی ذکر شده، معیاری با حضور صفر ذره در حجم مشخص موجود نیست. نکته جالب دیگر این است که هوای عادی اتاق، معیار ISO 9 یا Class 1000000 را در دستهبندی اتاقهای تمیز ارضا میکند.
در ادامه انواع مختلف استانداردهای اتاق تمیز در قالب جدولهایی آورده شده است. اولین استاندارد استاندارد FS 209E است که در قسمت قبل نیز شیوه استفاده از این استاندارد به صورت دقیق مورد ارزیابی قرار گرفت.
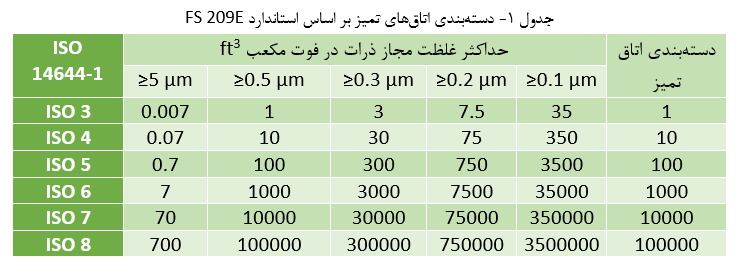
این استاندارد (استاندارد FS 209E) همچنان به صورت رایج در صنایع مختلف و کاربردهای گوناگون مورد استفاده قرار میگیرد. در ادامه استاندارد انگلیسی BS 5295 مورد بررسی قرار گرفته است. توجه کنید که دستهبندی Class 1 این نوع از استاندارد بیان میکند که بزرگترین ذرات در محیط نباید اندازهای بزرگتر از 5 میکرو متر داشته باشند. سایر معیارهای این استاندارد در جدول زیر بیان شده است.
در ادامه استاندارد پرکاربرد GMP EU مورد مطالعه قرار میگیرد. این استاندارد کاربرد بسیار زیادی در تولید و اعتبار سنجی اتاقهای تمیزی دارد که در صنایع مختلف مانند تولید دارو استفاده میشوند. این استاندارد اندازهگیری و اعتبار سنجی اتاق تمیز را در دو حالت مختلف مورد ارزیابی قرار میدهد. حالت اول زمانی است که اتاق تمیز در حالت استراحت یا آمده به کار قرار دارد و حالت دوم در جدول زیر زمانی است که اتاق تمیز در حال کار قرار دارد. در ادامه، این استاندارد و غلظت ذرات مجاز در آن به صورت دقیق مورد بررسی قرار گرفته است.
در انتها نیز استاندارد پرکاربرد ISO 14644-1 به صورت دقیق و با جزئیات مورد مطالعه قرار میگیرد.
بنابراین همانطور که بیان شد، اتاق تمیز مکانی است که مقدار بسیار کمی از آلودگیها مانند گرد و خاک، ذرات معلق، ذرات آئروسل و بخارات شیمیایی در آن حضور دارند و این اتاقهای تمیز کاربرد زیادی در تولید نیمههادیها و قطعات الکترونیکی، تولید داروهای مختلف، صنعت بایو، ابزارهای مختلف پزشکی و اتاقهای عمل دارد.
نحوه ضدعفونی و گندزدایی کف، دیوار و سقف
مراحل ضدعفونی کف

نحوه صحیح ضدعفونی دست
دستورالعمل رعايت بهداشت دستها بمنظور پيشگيري از انتقال عفونت بيمارستاني :
عفونت های ناشی از ارائه مراقبت های بهداشتی درمانی که یکی از شایعترین علل مرگ و میر و افزایش معلولیت در بیماران بستری در بیمارستانها محسوب می گردد در کشورهای در حال توسعه و پیشرفته در سراسر جهان اتفاق می افتد . بررسی انجام شده سازمان بهداشت جهانی در 55 بیمارستان واقع در 14 کشور دنیا از جمله کشور های منطقه مدیترانه شرقی ، مؤید شیوع عفونت های ناشی از ارائه مراقبت های بهداشتی درمانی در بخش بستری بیمارستانی با میانگین نرخ 8/7% بوده است.
مطابق آمار سازمان بهداشت جهانی در هر لحظه در جهان 1400000 نفر از عوارض ناشی از عفونت های بیمارستانی رنج می کشند .در کشور های در حال توسعه میزان عفونت های قابل پیشگیری ناشی از ارائه مراقبت های بهداشتی درمانی تا حد 40% و بیشتر بر آورد شده است. این در حالیست که هنوز هم رعایت بهداشت دست که روشی بسیار ساده می باشد بعنوان اساسی ترین موازین و یکی از اولیه ترین تمهیدات در کاهش عفونت های بیمارستانی و گسترش مقاومت ضد میکروبی و افزایش ایمنی بیماران محسوب می شود .
موارد شستن دست با آب و صابون :
بر اساس سیستم طبقه بندی مرکز پیشگیری و کنترل بیماریها (CDC) و کمیته مشورتی اقدامات کنترل عفونت بهداشتی درمانی (HICPAC) و با استناد به برخی مطالعات تجربی ، بالینی یا اپیدمیولوژیک و دلایل تئوریک قوی ، شستن دست با آب و صابون در موارد ذیل بصورت اکید توصیه می شود :
- دستها بصورت آشکارا کثیف باشند . ( کثیفی مشهود دستها با توجه به معیار های فرهنگی ،قومی ، عوامل محیطی و اعتقادات مذهبی در هر کشوری از دنیا توجیه می شود .)
- دستها بصورت مشهود آلوده به مواد پروتئینی نظیر خون و یا سایر مایعات بدن باشد.
- دستها در معرض تماس احتمالی یا ثابت شده با ارگانیسم های بالقوه تولید کننده اسپور باشند از جمله در موارد طغیانهای کلستریدیوم دیفیسیل شستن دست با آب و صابون روش ارجح دررعایت بهداشت دست محسوب می شود .
- براساس اجماع نظر کارشناسان ، مطالعات بالینی و یا اپیدمیولوژیک پیشنهادی و یا دلایل تئوریک ، شستن دست با آب و صابون بعد از استفاده از توالت توصیه شده است.
در سایر موقعیت های ارائه خدمات بالینی
به شرح ذیل که دستها بصورت آشکارا کثیف نمی باشند ترجیحاً با استفاده از محلول های ضد عفونی با بنیان الکلی و بکارگیری روش Hand rub بهداشت دستها را نمائید ، توجه نمائید در صورتی که محلول های ضد عفونی با بنیان الکلی جهت Hand rub (مانند محصول دسدرمان پیور و آسپتومن)در دسترس نیست دستها را با آب و صابون بشوئید .
- قبل و بعد از تماس مستقیم دستها با بیماران .
- بعد از در آوردن دستکش استریل و یا غیر استریل از دست خود .
- قبل از دست زدن به یا هر گونه جابجایی وسیله مورد استفاده در ارائه مداخلات درمانی تهاجمی برای بیمار . (صرفنظر از اینکه دستکش پوشیده اید یا خیر .)
- بعد از تماس با مایعات یا ترشحات بدن ، غشاء مخاطی ، پوست آسیب دیده و یا پانسمان زخم در بیماران .
- در صورتی که در حین مراقبت و یا انجام اقدامات درمانی ، دست شما بعد از تماس با ناحیه و یا موضع آلوده بدن بیمار با نواحی تمیز بدن او تماس خواهد یافت .
- بعد از تماس با اشیاء محیطی مجاور و نزدیک بیمار . (مشتمل بر تجهیزات پزشکی )
