نمونه برداري از محیط هاي بیمارستانی و وسایل پزشکی
قبل از سال 1970 ، نمونه برداري دوره اي از سطوح در محیط هاي بیمارستانی مانند کف اتاقها، دیوارها و سطوح میزها امري معمول بود. ولی در بررسی هاي انجام شده مشخص شد:
1- میزان بروز عفونت هاي بیمارستانی در ارتباط مستقیم با میزان آلودگی میکروبی سطوح محیطی نمی باشد.
2- استانداردهاي قابل اعتمادي براي ارزیابی و ارتباط نتایج کشت از سطوح محیطی و میزان بروز عفونت هاي بیمارستانی وجود ندارد.
3- روش هاي نمونه برداري از سطوح محیطی بسیار زمانبر و پرهزینه است. به خصوص در آزمایشگاه هاي میکروب شناسی بالینی که روش هاي آن براساس شناخت ارگانیسم هاي موجود در نمونه هاي بالینی طراحی شده است و نه میکروب شناسی محیطی.
از حدود 30 سال پیش بنا به توصیۀ CDC نمونه برداري و کشت دوره اي(روتین) از محیط هاي بیمارستانی کنار گذاشته شده است.

باید توجه داشت که سطوح و محیط هاي آلوده میکروبی در مراکز بهداشتی درمانی و بیمارستانی به عنوان مخزن بالقوه عفونت هاي بیمارستانی اهمیت دارند. بنابراین، ضدعفونی و تمیزکردن مرتب این سطوح جزء اصلی کنترل عفونت هاي بیمارستانی است. ولی این سطوح آلوده به طور مستقیم باعث انتقال عفونت نمی شوند و مهم ترین راه انتقال عفونت از سطوح محیطی به بیماران ازطریق تماس دست آلوده با بیمار است. بنابراین، شستشوي مرتب و نظافت دست ها جز اصول ابتدایی پیشگیري از عفونت هاي بیمارستانی است.
سطوح محیطی به 2 دسته تقسیم می شوند:
1- سطوح ساختمانی و مبلمان؛
2- سطوح وسایل پزشکی.
تعداد ارگانیسم هاي سطوح محیطی با عوامل زیر در ارتباط است:
1- تعداد افراد حاضر در محیط؛
2- میزان فعالیت افراد؛
3- میزان رطوبت؛
4-وجود موادي که رشد میکروبی را تسهیل می کند؛
5- تعداد ارگانیسم هاي موجود در هوا و میزان تهویه؛
6- تعداد موارد تماس با سطوح؛
7- نوع سطح و جهت آن(عمودي یا افقی)
- کوکسی هاي گرم مثبت مانند استافیلوکوک ها و انتروکوک ها نسبت به شرایط خشک مقاوم اند و در غبار روي سطوح تا مدتها زنده می مانند و می توانند از راه قطرات کوچک در هوا (Droplet) نیز به بیمار منتقل شوند.
- باکتريهاي گرم منفی در شرایط مرطوب و سطوح مرطوب بهتر باقی می مانند و از راه Droplet به ندرت منتقل می شوند
- قارچ ها در شرایط و سطوح مرطوب و الیاف رشته اي پایدار می مانند و تکثیر می شوند.
استافیلوکوک ها
استافیلوکوک ها و گونه هاي مقاوم استافیلوکوک اورئو س MRSA
در اتاق هاي عمل، بخش هاي سوختگی و نوزادان اهمیت ویژه اي دارد. این ارگانیسم ها می توانند از طریق قطرات تنفسی جدا شده از ابتداي مجراي بینی افراد کلنیزه در محیط و روي سطوح پخش شوند و به این علت افراد مخزن اصلی و پایدار به شمار می آیند. استافیلوکوك ها از سطوح مختلفی مانند گوشی پزشکی، کف اتاق ها، چارت هاي پزشکی، مبلمان، تی شستشوي زمین، مخزن هاي آبدرمانی جدا می شوند که به جز مخزن هاي آبدرمانی در سایر موارد تاثیر محیط هاي آلوده در انتقال باکتري کم اهمیت است. این باکتري روي سطوح خشک به مدت26-27 روز زنده می ماند.
انتروکوک ها
انتروکوک هاي مقاوم به ونکومایسین VRE
E.faecium شایع ترین گونه جدا شده در میان انواع VRE از محیط هاي بیمارستانی است. بیماران کلنیزه مهم ترین مخزن بیماري محسوب می شوند. به ویژه بیماران با ضعف سیستم ایمنی مانند بیماران پیوندي، بیماران بستري در ICU کسانی که سابقه بستري داشته اند و آنتی بیوتیک هاي وسیع الطیف به خصوص ونکومایسین دریافت کرده اند.
این بیماران اگر دچار اسهال باشند، بیشتر محیط را آلوده می کنند. ممکن است تعداد زیادي از سطوح محیطی آلوده شوند، به خصوص سطوحی که بیشتر لمس می شوند، مانند میله تخت بیمار، دستگیره هاي در، گان، کاف دستگاه فشار خون، میز و صفحه کلید رایانه، میز کنار تخت بیمار و وسایل پزشکی مختلف.
آلودگی با VRE در سطوح آزمایشگاهی در بیمارستان نیز دیده شده است. انتروکوك ها بسیار مقاوم هستند و میتوانند در سطوح خشک به مدت طولانی پایدار بمانند (7 روز تا 4 ماه). درصورت آلوده شدن دست یا دستکش با این باکتري تا 60 دقیقه می توان آن را از روي این سطوح جدا کرد. تمیز کردن دقیق اتاق بیماران و وسایل پزشکی در کنترل سوش هاي MRSA و VRE اهمیت دارد، ولی در این موارد به ضدعفونی کننده هاي قوي تر نیاز نیست. این باکتري ها در مقابل آنتی بیوتیک ها مقاوم است، نه مواد ضدعفونی کننده وجود MRSA و VRE در سطوح محیطی به معنی آن نیست که بیمار با این باکتري ها آلوده خواهد شد. نمونه برداري دوره اي براي تشخیص MRSA و VRE توصیه نمی شود، ولی در مواقعی که بخواهیم اثربخشی روش هاي تمیزکردن و ضدعفونی را ارزیابی کنیم، توصیه می شود.
اسینتوباکترها
باکتري هاي گرم منفی در محیط ها و سطوح مرطوب پایدار می مانند و به ندرت از راه هوا منتقل می شوند. ولی اسینتوباکتر استثنا است و از راه قطره هاي کوچک در هوا نیز قابل انتقال است که یکی از دلایل عمده شیوع باکتري در سال هاي اخیر است. این باکتري در بخش هاي ICU و سوختگی شایع است و بروز آن در ماه هاي گرم سال (تیر تا آبان) بیشتر می شود. می توان اسینتوباکتر را از سطوح خشک محیطی مانند میله تخت بیمار، پیشخوان، دستشویی و ظرفشویی، کابینت، تخت بیمار، رختخواب، تشک، ملحفه، لحاف، تلفن و کف اتاقها، چارت هاي پزشکی و سطوحی که بیشتر لمس می شوند، جداکرد.
همچنین، اسینتوباکتر از سطوح و فضاي محیط هاي مرطوب مانند ونتیلاتورهاي تنفسی و دستگاه هاي بخور سرد و گرم جدامی شود. اسینتوباکترمانند استافیلوکوك اورئوس مقاوم است و روي سطوح خشک حدود 26-27 روز زنده می ماند. از آنجا که اسینتوباکتر از منابع مختلفی جدا می شود، نقش آزمایشگاه در مواردي که ضرورت داشته باشد، در پیداکردن منبع اصلی عفونت مهم است. ولی باید توجه داشت فقط جداسازي باکتري اهمیت ندارد و براي پیداکردن منبع عفونت به روش هاي بیوتایپینگ و ژنوتایپینگ(روشهاي مولکولی) نیاز است.
نمونه برداري میکروب شناسی از سطوح محیطی
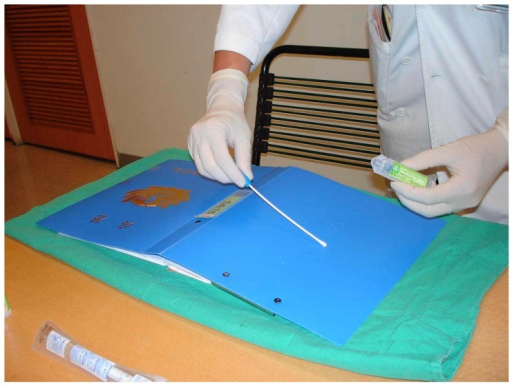
موارد کاربرد نمونه برداري از محیط:
1- پیدا کردن مخزن هاي عوامل بیماريزاي بالقوه در محیط (کاربرد تحقیقاتی دارد)؛
2- ارزیابی زمان زنده ماندن ارگانیسم ها در محیط (کاربرد تحقیقاتی دارد)؛
3- پیداکردن منشاء آلودگی محیط (کاربرد تحقیقاتی دارد)؛
4- درصورت بروز اپیدمی بیمارستانی و در مواردي که شواهد اپیدمیولوژیک بر انتشار عامل عفونت از سطوح محیطی و وسایل پزشکی به عنوان منبع مخزن عفونت بیمارستانی دلالت کند، براي تایید ارتباط بین عوامل جداشده از محیط و بیمار به روش هاي مولکولی نیاز است؛
5- کنترل کیفی و ارزیابی روش هاي ضدعفونی و تمیزکردن در زمانی که نیاز باشد.
از آنجا که نمونه گیري و کشت دورهاي(روتین) از سطوح توصیه نمی شود، زمانی که به این کار نیاز باشد باید هدف، برنامه و روش مشخص باشد و قبل از نمونه گیري به این موارد توجه شود:
1- اطلاعات اولیه و دلایل اپیدمیولوژیک؛
2- محل نمونه گیري، روش، وسایل مناسب و تعداد دفعات نمونه گیري و کشت.
مجموعه این عوامل باید با همکاري کمیته کنترل عفونت هاي بیمارستانی و در هر بیمارستان با توجه به بخش هاي آن تعیین شود.
روش هاي آزمایشگاهی
با توجه به نبود دستورالعمل هاي استاندارد براي کشت و تفسیر نتایج آن از سطوح محیطی، بسته به نیاز واحد بهداشتی درمانی، موارد زیر باید تعریف شوند:
1- محل و روش نمونه گیري شامل روش فیزیکی نمونه برداري؛
2- تعداد نمونه هاي گرفته شده شامل زمان و ارزش بالینی؛
3- روش ارزیابی کشت و نمونه گیري شامل روش کمی وکیفی، حجم نمونه، نوع محیط کشت، محلول هاي مورد نیاز، میزان رقت ها و مواد خنثی کننده (در مواردي که نمونه برداري از سطوحی باشد که قبلاً ضدعفونی شده اند)؛
4- زمان انکوباسیون، فاصله بین نمونه گیري و انتقال آن به آزمایشگاه، تشخیص و تفسیر.
محیط هاي کشت براي روشهاي کمی و کیفی
1- محیط جامد(آگار) مغذي و غیرانتخابی شامل TSA یا محیط پایۀ بلاد آگار BHI یا شکلات آگار SBA5%
2- محیطهاي مایع BHIیا TSB
3- محیط هاي انتخابی جامد و مایع شامل مکانکی آگار براي گرم منفی ها Cetrimide Agar برای Pseudomonas aeruginosa ، سابرودکستروز براي قارچها و …
محلول ها
براي نمونه برداري و رقیق سازي از سطوح محیطی و ابزارهاي پزشکی محلول هاي مختلفی به کار می رود که پرمصرفترین آن سرم فیزیولوژي استریل سالین Nonbacteriostatic است.
نمونه برداري به وسیله سواب استریل یا اسفنج استریل انجام می شود. روش نمونه گیري در قسمت هاي بعد توضیح داده خواهد شد. پس از نمونه گیري سواب را براي استخراج ارگانیسم در محلول هاي شستشو مانند سالین استریل یا محیط مایع TSB قرارمی دهند. همچنین، به جاي این روش میتوان از محیط هاي کشت آماده استفاده کرد و سطح محیط آگار را به طور مستقیم با سطح محل نمونه برداري تماس داد. این نوع محیط ها RODAC نامیده می شوند.
- محلول هاي شستشو براي سطوحی که ضدعفونی نشده اند شامل سالین یا TSB است.
- محلول هاي شستشو براي سطوحی که ضدعفونی شده اند و احتمال باقی ماندن مواد ضدعفونی کننده وجود دارد باید حاوي مواد خنثی کننده مانند Lecithin + Tween 80 براي آمونیوم چهارظرفیتی یا Glycine براي گلوتاروئید و فرمالدئید یا Sodium Thiosulfate براي ید و کلرین باشد.
براي سادگی کار و در مواردي که نوع ماده ضدعفونی کننده مشخص نیست، می توان از محیط هاي مایع BHI یاTSB استفاده کرد که با غلظت دو برابر حالت عادي تهیه شده اند.
TSB×2 یا BHI براي مثال، براي 100 سی سی محیط مایع DS-TSB دو برابر حالت عادي محیط پایه را به 100 سی سی آب مقطر اضافه می کنیم.
کشت سطوح محیطی
روش کمی
1- از محلولی که سواب داخل آن قرار گرفته است رقت یک دهم و یک صدم تهیه می کنیم و یک دهم میلی از محلول اولیه و رقت هاي یک دهم و یک صدم را روي سطح آگارمانند کشت ادرار کشت می دهیم. پس از انکوباسیون، پلیتی را که بین 30 الی 300 کلنی دارد می شماریم و با توجه به ضریب رقت و حجم برداشت شده، تعداد باکتري را محاسبه و در واحد سطحی که نمونه گیري شده گزارش می کنیم.

2- روش فیلتر: در این روش حجم مشخصی از محلول حاوي ارگانیسم راکه در مراحل قبل تهیه شده از فیلتر 0/45 یا 0/22 عبورمی دهیم و سپس فیلتر حاوي باکتري را مستقیم روي آگار می گذاریم و کشت می دهیم این روش براي سطوحی که ضدعفونی شده اند مناسب است؛ چون به مواد خنثی کننده نیاز نیست در این روش پلیتی شمرده میشود که بین 20 الی 200 کلونی دارد.
3-2روش Pour plate : روشی دقیق، ولی سخت و زمانبر است 2 الی 3 سی سی محلول اولیه یا رقیق شده را با محیط کشت جامد ذوب شده در حرارت 44 الی 46 درجه مخلوط می کنیم و در پلیت می ریزیم. پس از جامدشدن، انکوبه می کنیم و باکتري هاي رشدکرده را می شماریم. باید توجه داشت که کلنی هاي عمقی به زمان بیشتري براي رشد نیاز دارند.
روش کیفی
روش انتخابی: درصورتی که به دنبال ارگانیسم هاي خاص درمیان مجموعه اي از عوامل میکروبی باشیم می توانیم از محیط TSB استفاده کنیم نیم میلی از محلولTSB را روي محیط هایی مانند مکانکی آگار یا ستریمید آگار یا محیط هاي انتخابی جهت کشت استافیلوکوكها، انتروکوكهایا … کشت دهیم.
محیط TSB اولیه را به مدت 4 الی 24 ساعت انکوبه می کنیم تا درصورتی که ، تعداد اولیه باکتري کم باشد، تکثیرشود و درصورت کدورت TSB را براي بار دوم روي محیط هاي جدید سابکالچر می دهیم.
نمونه برداري از سطوح محیطی
روش سواب
سواب استریل را با محیط مایع استریل یا سالین استریل آغشته می کنیم. مایع اضافی را با فشردن سواب به قسمت داخلی لوله می گیریم و از سطح موردنظر با حرکت گردشی و یکطرفه سواب نمونه برمی داریم. بهتر است این سطح اندازه مشخصی داشته باشد تا هنگام گزارش، تعداد کلنی در واحد سطح گزارش شود. پس از کوتاه کردن و دورانداختن قسمت چوبی که در تماس با دست بوده است، سواب را داخل مایع شستشو(سالین یا TSB) با حجم مشخص 5 الی 10سی سی میگذاریم. درپوش لوله را می بندیم و 50 بار آن را سروته یا به مدت 30 ثانیه با دور بالا ورتکس می کنیم. از این محلول براي کشت هاي توضیح داده شده استفاده می کنیم.

روش غوطه ورکردن
می توان محلول شستشوي استریل (سالین یا TSB) را در ظرف بزرگتر و استریل ریخت (مانند ظرف هاي 50 سی سی جمع آوري نمونه BAL). درصورتی که نمونه موردنظر به اندازه اي کوچک باشد که در این ظرف جا شود، آن را درون ظرف حاوي محلول می گذاریم و به مدت 1 دقیقه به شدت تکان می دهیم. از محلول حاصل به روش هاي گفته شده کشت می دهیم. همچنین، میتوان محلول سالین یا TSB استریل را مستقیم درون ظرف ها یا لوله هاي کوچکی که مشکوك به آلودگی هستند بریزیم. به این صورت که 10 الی 50 سی سی از محلول سالین یا TSB را داخل ظرف می ریزیم و آن را 50 بار سروته می کنیم. سپس حجم معینی از آن را کشت می دهیم یا از فیلتر عبور و فیلتر را کشت می دهیم.
روش RODAC
روشی ساده، ولی بسیار پرهزینه است. محیط هاي کشت آماده مصرف روي صفحه هاي ساده پلاستیکی انعطاف پذیر قراردارند محیط ها میتوانند عمومی مانند TSAساده یا داراي مواد خنثی کننده یا انتخابی مانند مکانکی باشند.
در این روش، پس از برداشتن پوشش محافظ سطح آگار، آگار پلیت را به طور مستقیم با سطح نمونه برداري تماس می دهیم پس از گذاشتن مجدد محافظ، پلیت ها را 48 ساعت در انکوباتور قرارمی دهیم و تعداد کلونی ها را می شماریم. باید توجه داشت اگر بخواهیم از یک اتاق بیمارستانی نمونه برداریم، براي ازبین بردن خطاي انتخاب محل نمونه گیري حداقل به 15 عدد محیط RODAC نیاز داریم. براي تفسیر کشت محیط هاي RODAC جدول زیر پیشنهاد می شود.
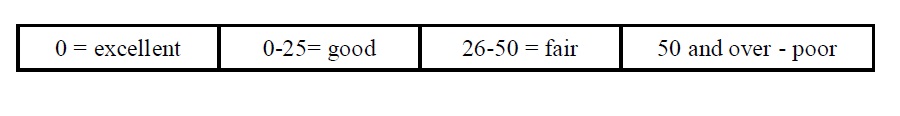
در اتاق عمل در شرایط مطلوب کمتر از 5 کلنی روي محیط رشد می کند.
تشخیص
حداقل روي 2 کلونی از مجموع کلونی هاي با مورفولوژي مشابه کارهاي تشخیصی انجام میدهیم. میزان کار تشخیصی انجام شده به اهداف ابتدایی، امکانات موجود و اهداف اپیدمیولوژیک درجهت ارزیابی شیوع یک بیماري خاص بستگی دارد. در بررسی هاي اپیدمیولوژیک تشخیص تاحد گونه اجباري است. لازم به ذکر است که درحال حاضر، دقیق ترین روش براي تشخیص منبع آلودگی و راه انتقال، روش هاي تاییدي مولکولی روي باکتريهاي جداشده است.
تفسیر
1- لوازم پزشکی بحرانی: مانند وسایل جراحی و وسایلی که در بافتهاي استریل نفوذ می کنند؛ هیچ باکتري یا اسپوري نباید وجود داشته باشد.
2- لوازم پزشکی نیمه بحرانی: مانند آندوسکوپ که با غشاهاي مخاطی تماس دارد؛ هیچ باکتري نباید وجود داشته باشد، به جز باکتري هاي غیربیماريزاي اسپوردار مانند باسیلوس و کلستریدیومکه گاهی دیده می شود.
3- لوازم پزشکی غیربحرانی: مانند گوشی پزشکی که با پوست سالم تماس دارد باکتري هاي بیماريزا نباید وجود داشته باشد. باید توجه داشت که این معیار از جنبه میکروب شناسی است و از دیدگاه اپیدمیولوژیک، چنان که در مباحث قبل گفته شد، فقط جداسازي یک باکتري بیماريزا بر راه انتقال دلالت نمی کند و براي تایید به روش هاي بیوتایپینگ و مولکولی نیاز است.
4- سطوح محیطی غیر بحرانی: شامل سطوحی است که در تماس مستقیم با بیمار نیستند، مانند سطوح کف و دیوارها یا دستگاههایی مانند X-ray و همودیالیز؛ اصولاً این سطوح در انتقال عوامل عفونی تاثیر کمی دارند و براي این سطوح تمیزي ظاهري و نبودن بیماريزاهاي شناخته شده کافی است.
براي تشخیص میزان رعایت اصول بهداشتی در این سطوح محیطی جدول ذیل پیشنهاد می شود.
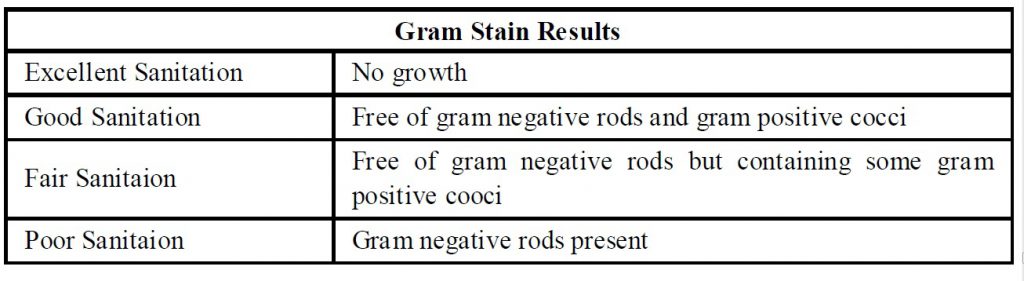
باید توجه داشت که رشد بیماريزاهاي خاص همیشه نشانه آلودگی سطوح نیست و ممکن است با نمونه گیري نامناسب، خطا درحین کار و مراحل پس از آن در ارتباط باشد. براي جلوگیري از گزارش اپیدمی کاذب، انجام دادن روش هاي فوق نیازمند کارکنانی دقیق، با حوصله و آموزش دیده است که تمام مراحل را به نحو احسن انجام دهند. توصیه می شود آزمایشگاه به منظور جلوگیري از آلودگی درحین کار، کشت را در زیر کابینت بیولوژیک کلاس دو انجام دهد.
